その他
2015.03.02
日常診療に潜むCKDの増悪因子 安田隆 先生
2015年2月26日 横浜国際ホテル
演題「日常診療に潜むCKDの増悪因子―症例から学ぶ―」
演者:聖マリアンナ医科大学横浜市西部病院 腎臓・高血圧内科 透析療法部部長 安田隆 先生
内容及び補足「
症例1:67歳 男性
高血圧で近医通院中のADLが自立している男性。
3年前まで年一回の健診で血圧高値以外に異常の指摘なし。
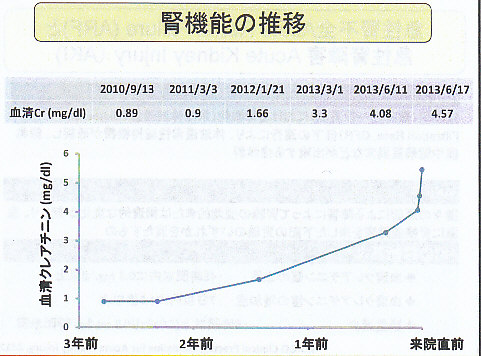
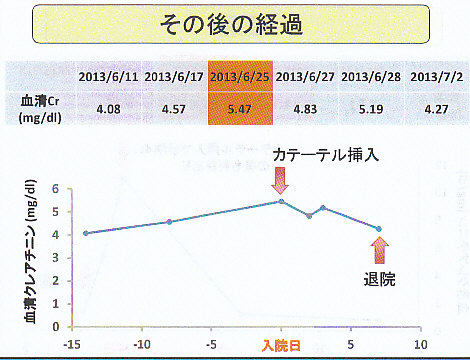
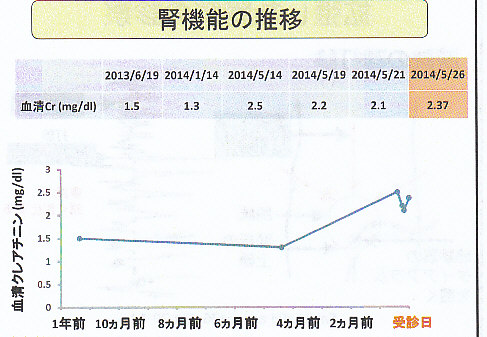
1年半前の健診で初めて腎機能障害を指摘され、その後も徐々に悪化し、2013年6月17日には血清Cr4.57mg/dlと上昇したため紹介受診となった。
既往歴は高血圧(家庭血圧140-150/90)、逆流性食道炎、前立腺肥大症(8-10回/日うち夜間は3-4回)
服用薬のレザルタスHD(オルメサルタン20㎎+アゼルニジピン16㎎)は紹介一週間前から服用中止となっていた。
身体所見:170㎝、68.2㎏、36.5℃、168/90 脈拍数82/分・整、呼吸数12/分、両側CVATで鈍い思い感覚あり。
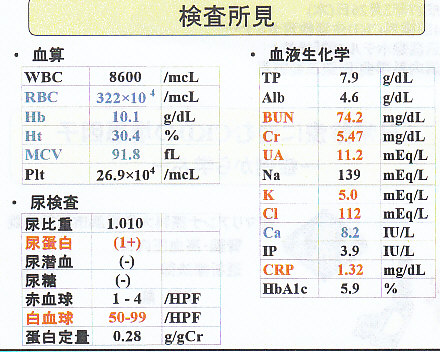
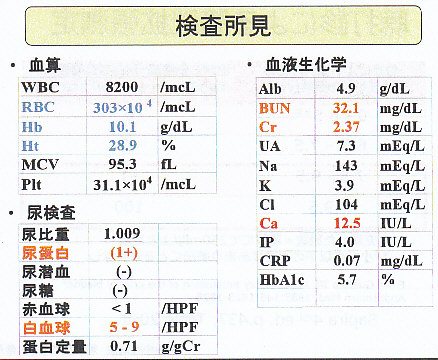
検査所見は、以下の通りで、軽度の貧血、腎機能障害、尿酸高値、タンパク尿を認めた。
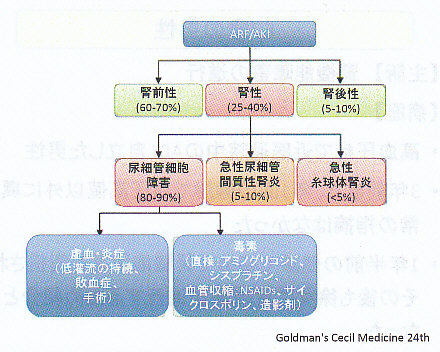
急性腎機能障害の概念として急性腎不全ARFと急性腎障害AKIがある。
ARF(Acute Reanl failure):短期間(数時間~数週間)における腎機能(糸球体濾過量:GFR)低下の進行により、体液恒常性維持機能が破綻し、尿毒症や電解質異常などが出現する症候群
AKI(Acute Kidney Injury):種々の原因による障害によって腎臓の機能的または構造的な変化が起こり、急激に腎機能障害をきたした下記の定義のいずれかを満たすもの。
◆血清クレアチニン値の上昇:48時間以内に0.3mg/dl以上
◆血清クレアチニン値の増加度:7日以内に1.5倍以上
◆尿量減少:6時間以上にわたり0.5ml/㎏/時間未満
KDIGO clinical practice guidline for acute kidney injuray 2012
原因により分類すると以下のようになる。
本症例の身体所見を取り直してみると下腹部膨満があり、前立腺肥大の病歴もあり、腎後性腎機能障害と考え腹部単純CT検査を施行したところ、下図のように、膀胱・尿管・腎盂の拡張、左腎皮質の萎縮を認めた。
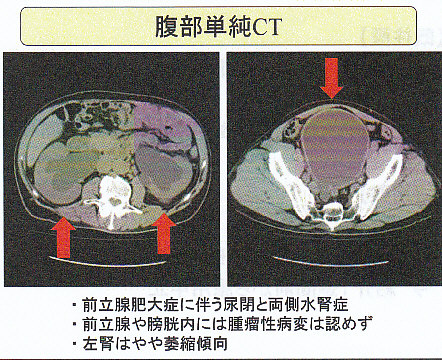
前立腺肥大からの尿閉による急性腎不全と診断し、尿道カテーテル挿入を行った。
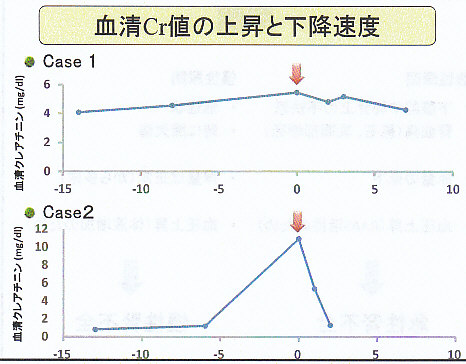
その後の腎機能は下図のように変化し、改善がいまいちであったが、慢性の変化による機能障害が存在している場合には、改善が緩やかであるので7月2日に退院とした。
症例2:86歳男性
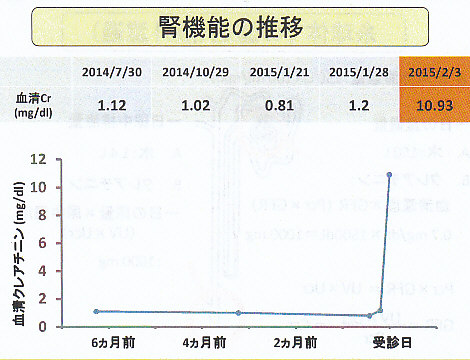
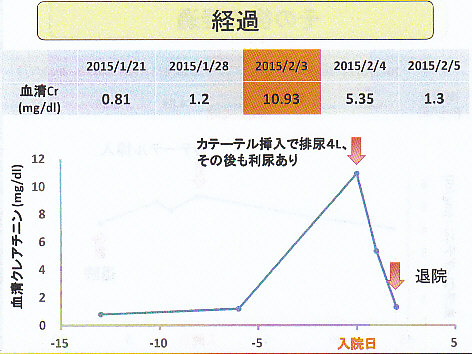
高血圧、発作性心房細動で当院循環器内科通院中。3日前より尿が出にくいため受診し、血清Cr10.95mg/dlと急激に上昇したため、当科依頼となる。
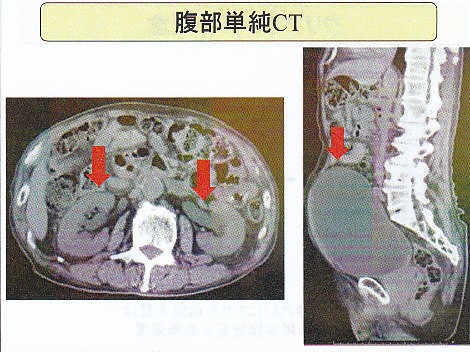
身体所見としては、著名な下腹部膨満を認める。
単純CT検査で膀胱、尿管、腎盂の拡張を認め、尿閉による腎後性腎不全と診断した。
カテーテル挿入に伴い速やかに血清Crの低下を認め退院となった。
血清クレアチニンの上昇よりも下降の方が速いことについて考えてみよう。
体内でのクレアチニン産生量が1000㎎/day
体液量が60㎏×60%=36L=360dL
全く排泄されなくなると考えると1000㎎/360dL=28㎎/dLの上昇となる。
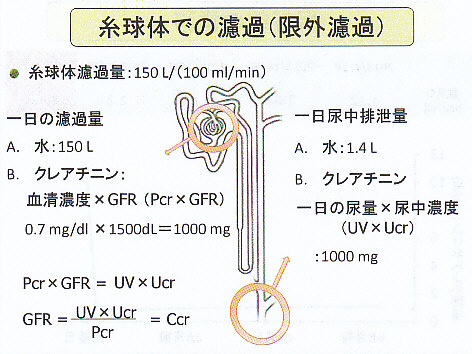
糸球体濾過量(GFR)は一日:水=150L、クレアチニン=血清濃度×GFR(Pcr×GFR)=0.7mg/dL×1500dL=1000㎎
が一日の尿中排泄量:水=1.4L、クレアチニン=一日の尿量×尿中濃度(UV×Ucr)=1000㎎となり、以下の式が成り立つ。
Pcr×GFR=UV×Ucr
GFR=UV×Ucr/Pcr=CcrつまりGFRはクレアチニンクリアランスと等しいことになる。
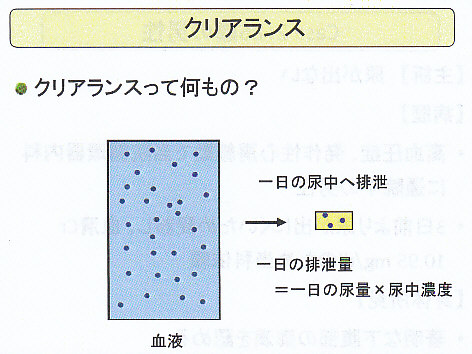
クリアランスについて考えてみよう。
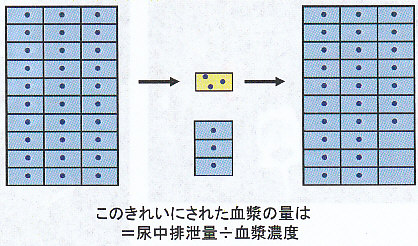
血液に溶けている物質を尿へ排泄しているが一日の排泄量は一日の尿量に尿中濃度をかけたものになる。
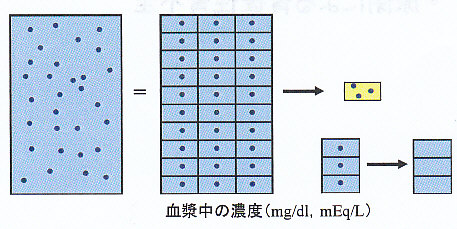
血漿中のこの物質は、尿へ排泄された分だけ減少する。
血漿濃度×きれいにされた血漿量(図では青い三個分のマス)=尿中排泄量(図では黄色マス)
つまり、きれいにされた血漿量=尿中排泄量/血漿濃度 となる
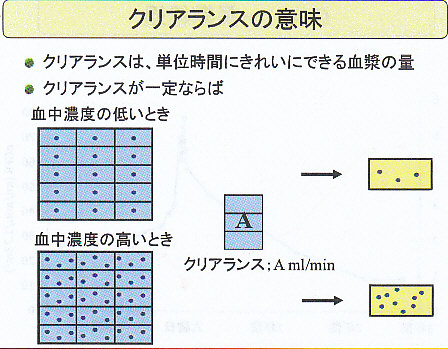
クリアランスとは、短時間値にきれいにできる血漿の量ということになる。
血中濃度が低い時には、少ない量(図では上の黄色いマス)、血中濃度の高い時には、多くの量(図では下の黄色いマス)となる。
GFRの回復が充分である場合(上の青い3マス)と不充分な場合(下の青い1マス)を考えてみよう。
GFRの回復が充分である場合には、3マス分の排泄ができ(上の黄色いマス)、不充分な場合には、僅かしか排泄できない(下の黄色いマス)。
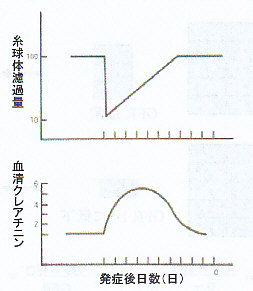
したがってGFRの回復が充分であった症例2では血清Cr値の低下が急で、GFRの回復が不充分な症例1の場合には、血清Cr 値の低下がゆっくりであることになる。
実際においては、物質の排泄量が一定になっているのでGFRが1/3になっているときには、血中濃度が3倍になっていることになる。
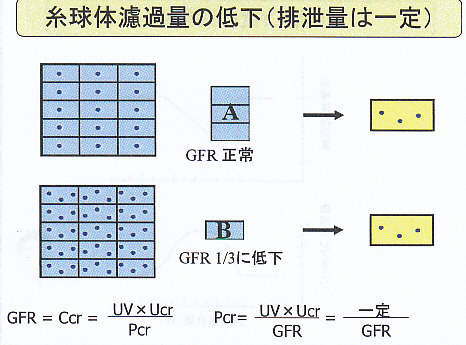
上図の式にあるように、GFRと血清クレアチニン値Pcrは逆相関の関係にある。
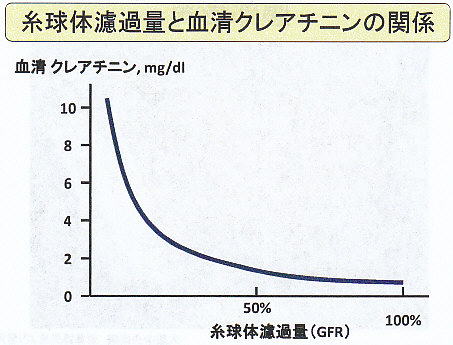
症例2のPcrとGFRの推移は下図のようになる。

ただし、最初に見たように血清Cr値の上昇は最大2.8㎎/dLと限界があり、GFRの変化のように鋭敏には測定できない。
尿閉について考えてみよう。
症例2のような急性のものと、症例1のような慢性のものがある。
症状の出方や尿量の変化に違いがみられ、血圧上昇の機序も異なる。
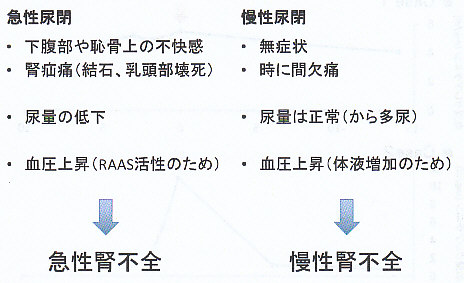
診察所見で原因疾患をある程度推察することが可能である。
上からみた際には、隆起の性状が分かり難いが、横から観察するとわかりやすい。
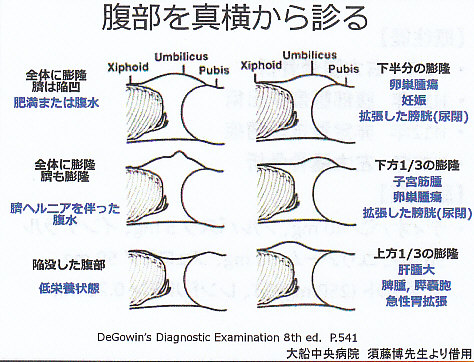
拡張した膀胱の診察として膀胱の聴打診がある。
恥骨上縁に聴診器を当て3方向から膀胱の方に打診をずらしていく。
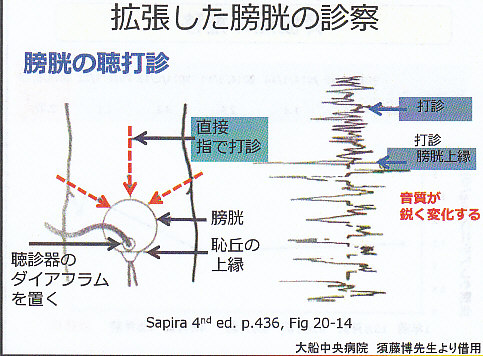
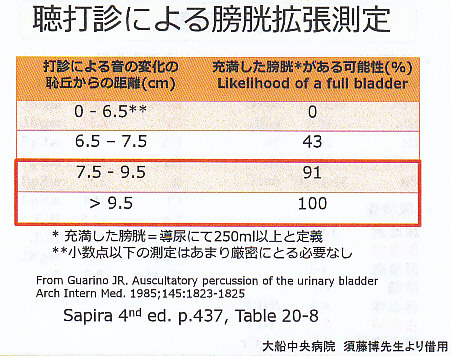
8㎝ほどの差があれば膀胱の拡張があるといえる。
症例3:78歳女性
高血圧、腎機能障害、貧血で近医通院治療中であった。最近、食欲低下、体重減少、腎機能の悪化がみられたため紹介となった。
既往歴としては:H2年右大腿骨骨折、H10年腹部腫瘤摘出、平成12年非定型抗酸菌症、H25年左大腿骨骨折
服用薬としては、ディオバン40㎎、ノルバスク5㎎、インデラル30㎎、ユリノーム50㎎、フェロミア50㎎、マグミット750㎎、レンドルミン0.25㎎
身体所見としては、152㎝、40㎏(半年前は46㎏)、36.2℃、179/81、69/分・整、呼吸数12/分、眼瞼結膜に貧血あり。
検査所見では軽度の貧血、腎機能障害、タンパク尿、カルシウム高値を認めた。
入院後服薬内容を再度確認するとアルファロール1.0μgの内服もあった。
高Ca血症の鑑別診断としては以下のものが挙げられる。
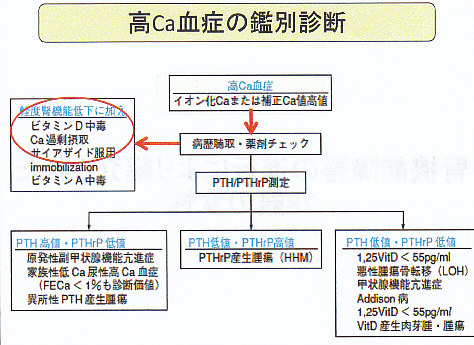
高カルシウム血症による腎機能の悪化、食欲不振と診断した。原因としては、ビタミンD内服およびカルシウムの(過剰)摂取であった。
入院後、ビタミンDおよびカルシウム製剤の摂取中止により、下図のように軽快した。

高Ca血症の鑑別診断として
① 悪性腫瘍(HHM、LOH) 頻度1位
② 原発性副甲状腺機能亢進症 頻度2位
③ ビタミンD・Ca過剰摂取+腎機能低下(Milk-Alkali症候群) 頻度3位
④ サルコイドーシス、結核
⑤ 薬剤
⑥ 長期臥床
⑦ 家族性低Ca尿性高Ca血症
⑧ 甲状腺機能亢進症
がある。
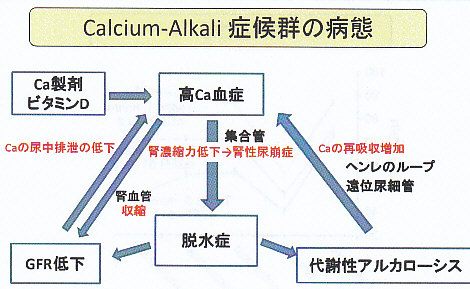
Milk-Alkali症候群:胃・十二指腸潰瘍の有効な薬が開発される以前は、治療のためにミルクや多量のCa(卵、生クリームなど)の服用を行っていたが、これらの症例のうち、高カルシウム血症、代謝性アルカローシス、腎機能不全の三兆を認める症例が多くMilk-Alkali症候群と呼ばれるようになった。
現代では、治療薬の進歩によりこういった症例はほとんど見られなくなったが、代わりに骨粗鬆症の予防・治療のためのビタミンD製剤やCa製剤の内服による発症が増加し、Calcium-Alkali症候群と呼ばれるようになった。
Calcium-Alkali症候群のRisk Factor:高齢、女性、ビタミンD/Ca製剤(1g/日以上)の摂取、骨粗鬆症、サイアザイド服用、CKD、鎮痛薬内服、妊娠女性、心臓移植レシピエント、過食症、維持透析患者
特徴としては、急性腎不全、高Ca血症、代謝性アルカローシスがある。

病態は高Ca血症による腎濃縮力の低下により、腎性尿崩症の状態となり脱水の状況となる。そのためGFRが低下し、腎血管の収縮が起こる。さらに、脱水によって、代謝性アルカローシスの状態となり、ヘンレループや遠位尿細管からCaの再吸収が増加し、より高Ca症が悪化していく。
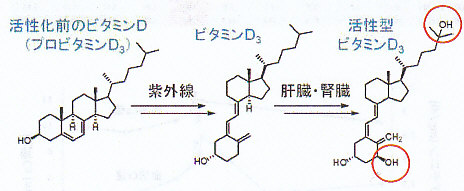
ビタミンDは紫外線でビタミンD3となり二か所を水酸基を持ち活性型となる。
ビタミンD3製剤は、通常骨芽細胞上のVDRに結合してRANKLの発現を促し、骨吸収を促進するほか、腸管からのCa、リンの吸収を亢進させるとともに、PTH遺伝子の転写を抑制してCa濃度上昇に対してフィードバックをかける。
PTHはビタミンD3の産生を促してCaの上昇とリンの上昇に関与する一方で、腎臓に働きかけCa濃度の上昇と深濃度の低下に関与する。
このうちエディロールにのみCa吸収促進に加えて、破骨細胞の形成抑制作用がある。
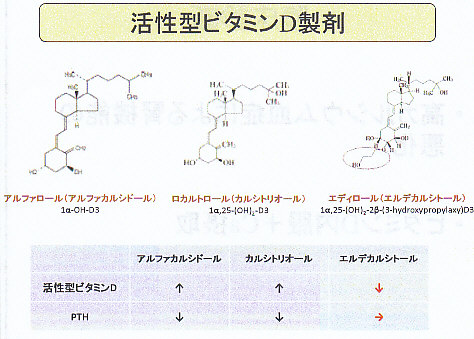
副作用としては、高尿酸血症が1.5%、尿路結石が0.9%あり、急性腎不全も起こることが記されている。

エルデカルシトール薬剤情報
http://database.japic.or.jp/pdf/newPINS/00059337.pdf
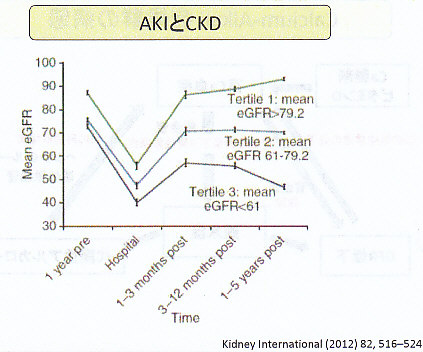
AKIの治療後のGFRの変化は、eGFRの値によって分類するとその予後が異なる。腎機能の状態が悪いと予後が悪い。
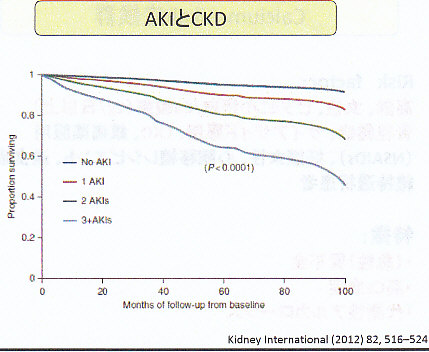
急性悪化時の頻度によっても生命予後が異なる。
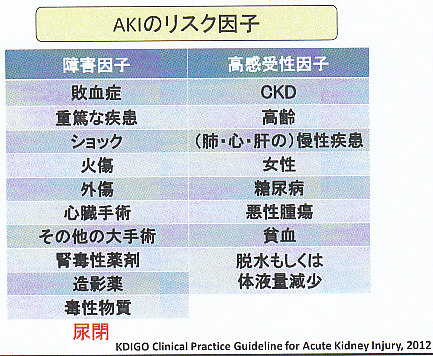
AKIのリスク因子としては障害因子として敗血症、重篤な疾患、ショック、火傷、外傷などがあるが尿閉もその因子として考えておく必要がある。
薬剤性腎障害には
① 腎実質性尿細管細胞障害:抗菌薬、高悪性腫瘍薬など
② 腎前性(還流圧の低下):NSAIDs、H2-blocker、アロプリノールなど
③ 腎後性(尿細管内の閉塞性障害):メトトレキサート、サルファ剤など
があるが、それに加えてビタミンD製剤+Ca製剤によるものもある。